
Número 31 - Abril 2014
Decisiones anticipadas para el final de la vida desde la mirada del adulto mayor
Mercedes María Acuña, Adriana María Alfano, Hydée Andrés y colaboradores
Resumen * Abstract
Las directrices anticipadas han estado regidas por un marco jurídico. La baja adherencia a las mismas da cuenta de que los documentos son una parte de ellas, pero, que la realidad de las personas y su dignidad van más allá y que se trata de un proceso que involucra no sólo al actor sino a la familia, a los profesionales de la salud y a la comunidad. Es por ello que el presente trabajo tiene como objetivo describir cuáles son los deseos y decisiones de adultos mayores para el final de la vida, cuáles son sus valores, hasta cuánto hacer, qué implicancia le adjudican a la familia y a los profesionales médicos, qué valor le dan a la documentación de sus deseos para finalmente ver cuáles son sus deseos sobre el destino de sus bienes y de sus cuerpos cuando ya no estén., todo ello a fin de respetar su voluntad.
Palabras claves *Keywords
Decisiones anticipadas-Directrices anticipadas- Voluntades al final de la vida-Testamento vital-Toma de decisiones-Autonomía-Planificación anticipada al final de la vida
1 - INTRODUCCIÓN
Planteamiento del Problema
La proporción de personas que tienen 60 años y más, está creciendo con mayor rapidez que ningún otro grupo etáreo. Se prevee que en el año 2025 habrá un total de 1,2 millones de personas con más de 60 años y para el 2050, habrá 2 millones con el 80% de ellas viviendo en países en vías de desarrollo. (1)
Las estimaciones de Naciones Unidas colocan a la Argentina como uno de los tres países más envejecidos de América Latina, con alrededor del 10% de la población de ambos sexos compuesta por personas de 65 y más años. En ese contexto, la Ciudad de Buenos Aires presenta la población más envejecida del país, ya que el 16% de sus habitantes tiene 65 años o más (19% de las mujeres y 13% de los varones (Lattes y Caviezel, 2007). (2) (3)
Por otra parte, es sabido que al aumentar notablemente las expectativas de vida en la segunda mitad del siglo XX debido a los grandes avances científico-tecnológicos en lo referente a diagnóstico y tratamientos, las posibilidades de manifestarse patologías son mayores. Al mismo tiempo no se ha mejorado la calidad de vida de las personas envejecidas ni pareciera que sucederá en un futuro cercano. Esto plantea problemas para el cuidado de un mayor número cada vez de personas ancianas que, además, alcanzarán edades más avanzadas, con los problemas de cronificación de enfermedades que en muchos casos ello comporta. (4)(5)(6)
En relación al anciano y el sistema de salud resulta indispensable tener en cuenta la relación médico paciente, la autonomía, la calidad de vida como dignidad humana y el papel institucional en este estadío.
Se crean conflictos éticos legales de difícil solución cuando el paciente es incapaz de tomar sus propias decisiones. El médico debe analizar la situación con los miembros de la familia. Y cuando esta no está presente la decisión debería recaer en las instituciones. La toma de decisiones sobre el paciente sin su consentimiento conduce con frecuencia a decisiones erradas. Se formalizan tratamientos que reflejan lo que se cree correcto de acuerdo a los valores médicos que a veces no concuerdan con los intereses del paciente. En oportunidades esa toma de decisiones puede hacer perder al paciente el significado de persona.
Ahora bien, nos encontramos ante la ausencia de una normativa expresa sobre Directivas anticipadas, Testamentos Vitales y El derecho a morir dignamente. Los profesionales que trabajan con adultos mayores saben que la mayor parte de las consultas se refieren a enfermedades crónicas. Entonces frente a la negativa de un paciente a someterse a un tratamiento y la razonabilidad de servirse del mismo tratamiento para prolongarle la vida, surgen puntos a resolver y diferentes variantes que nos llevan a un mismo resultado: si prevaleció la dignidad del paciente en concordancia con el obrar ético de los médicos.
Se produce un conflicto entre valores, principios y normas (todos constitucionalmente reconocidos) que no pueden ser mantenidos en su punto máximo al mismo tiempo y que se encuentran centrados en la dignidad como valor principio y derecho y asociados a la esfera de la autonomía personal e integridad de la persona humana respecto de la vida como derecho y valor fundamental. Su prolongación temporal, mediante intervenciones invasivas no deseadas y más aún, rehusadas por el paciente, importaría una grave e ilegítima afectación a la dignidad. La decisión de la persona sobre
tratamientos al final de la vida acuerda con el sistema de los derechos humanos de todos los países desarrollados, en cuanto primacía a la dignidad de la persona humana.
“Las directivas anticipadas constituyen un “instrumento legal cada vez más necesario en el entramado médico jurídico existente hoy día, en la concreción del derecho a la libre decisión, a la calidad de vida, y a la preservación de la salud como un proceso integral biológico, psicológico, social e histórico, socio-individual, ..priorizando la autonomía de la paciente, y la no maleficiencia, que de otro modo la llevaría a modificar su actual calidad de vida, rodeada de un entorno afectivo que le permite aceptar el proceso de enfermedad con dignidad..”, crf. Comité Ad Hoc del Programa Temático Interdisciplinario en Bioética de la Universidad Nacional de Mar del Plata
El final de la vida de los ancianos y teniendo en cuenta lo arriba mencionado desafía a distintos campos de la ciencia médica y de las ciencias sociales a pensar cuanto menos en este tema en una primera instancia para luego arbitrar estrategias para abordarlo desde el acto médico.
El/los cuidados que una persona quiere recibir al final de la vida dan cuenta de un proceso en la toma de decisiones que va más allá de un documento escrito. Los deseos del paciente involucran también a su familia, su comunidad, a los profesionales que implicados en su atención y se encuentran enmarcados en un contexto sociocultural específico. Es por ello que el presente trabajo tiene como objetivo describir cuáles son los deseos y decisiones de adultos mayores para el final de la vida, cuáles son sus valores, hasta cuánto hacer, qué implicancia le adjudican a la familia y a los profesionales médicos, qué valor le dan a la documentación de sus deseos para finalmente ver cuáles son sus deseos sobre sus cuerpos cuando ya no estén.2 - OBJETIVOS
*Objetivo General
Describir en la población seleccionada cuáles son las decisiones anticipadas en relación al cuidado de su salud al final de la vida y en relación al destino de sus bienes y de su cuerpo.
La evaluación de dichas decisiones podría ser de utilidad al momento de planificar programas de salud en relación a aspectos éticolegales de la atención en salud.* Objetivos específicos
- Describir cómo se distribuye en esta población estudiada las decisiones de atención médica al final de la vida, del destino de bienes y del cuerpo
- Analizar las decisiones de los adultos mayores según variables sociodemográficas, depresión subjetiva y satisfacción con la vida
3. MARCO TEÓRICO
3.1. Persona- Competencia jurídica o legal
Toda persona es capaz cuando tiene aptitud para ser titular de relaciones jurídicas o cuando puede ejercer los derechos de los cuales es titular. Cuando la persona se ve imposibilitado de ejercer este derecho por si mismo, podrá contar con un representante, quien ejercerá la voluntad del sujeto. (7)(8)
La competencia a su vez, se define como aquella capacidad que tiene el paciente para entender y apreciar la información dada durante el proceso de consentir o rechazar una propuesta terapéutica. Entendiéndose ella como la habilidad cognitiva o capacidad psíquica de procesar o entender, comparar y valorar una información. La competencia se refiere estrictamente a la capacidad para desempeñar una tarea, mientras que la autonomía se define como autogobierno, pudiendo ser una persona autónoma y no competente para ciertas tareas, o viceversa. La primera, comprende el conocimiento y comprensión de la información, sin coacciones internas ni externas, en cambio en la autonomía se toman opciones de la información, como por ejemplo determinado tratamiento a seguir. (9)(10)(11)
Aclarados estos conceptos previos y considerando a la persona como competente y autónoma de acuerdo a los principios bioéticos, muchas veces nos preguntamos qué pasaría cuando la persona pasa a ser totalmente dependiente del cuidado de terceros o por ejemplo si hay condiciones con las cuáles no valdría la pena vivir, si deben usarse medios artificiales para prolongar la vida, o por cuanto tiempo deben hacerlo. Entonces, ante estos cuestionamientos y por supuesto discutidos con los profesionales de la salud o ante familiares directos, vemos la necesidad de expresar nuestra voluntad, o de dejar escrito una directriz anticipada ante el hecho que podrá o no acontecer. La ley reconoce derechos básicos para todas las personas, el respeto de la dignidad personal, la protección de la integridad física y la autodeterminación.
Las limitaciones en la autonomía personal que aumentan con la edad avanzada, y que alteran el equilibrio entre la dependencia y la independencia individual, no deberían afectar a su derecho al respeto de la dignidad y autonomía. (12)(13)(14)3.2. Antecedentes sobre el ejercicio de las Voluntades Anticipadas
La experiencia con los “testamentos vitales” comienza en 1967, en una reunión de la Euthanasia Society of America que lanzó por primera vez la idea de un documento escrito, un “living will”, en el cual el paciente expresa la forma en la que desea ser tratado cuando no pueda decidir por sí mismo. (15) (16)(17)(18) Sin embargo, el impacto real en la práctica fue escaso porque, a pesar del entusiasmo de bioeticistas y profesionales, su repercusión legal era por entonces dudosa.(19) En1976, a raíz del caso Karen Ann Quinlan, California aprueba la primera Natural Death Act que legaliza los testamentos vitales y abre el proceso a su reconocimiento jurídico generalizado. En los diez años siguientes, casi todos los Estados de EE.UU. promulgaron leyes similares a la de California.En Europa la Ley 41/2002 de Oviedo, en su art. 11 contempla las Instrucciones Previas y otras instrucciones, como “un documento donde una persona mayor de edad capaz y libre, manifiesta anticipadamente su voluntad, con el objeto de que ésta se cumpla en el momento en que llegue a situaciones en cuyas circunstancias no sea capaz de expresarla personalmente, sobre los cuidados y el tratamiento de su salud o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos del mismo”. (20) (21)
Otra de las comunidades Europeas que aprobó la Ley de Voluntadas Anticipadas en el año 2001 fue la Comunidad Autónoma de Galicia , con apartados muy explicativos sobre la forma que las Instituciones y los médicos deben llevarlas a la práctica clínica.(22)En los países anglosajones, especialmente en Estados Unidos, se mantiene un gran desarrollo legislativo para facilitarle a los pacientes ejercer el derecho de dejar sentado las instrucciones previas. A pesar de ello en la década de los 80 solo en un 12% lo norteamericanos habían firmado un documento de este tipo, es por ello que aparece la Ley Federal, denominada Patient Self-Determination Act (PSDA), como una suerte de obligación para los centros a ofrecerlo a los pacientes, pero igualmente el porcentaje de adeptos no fue más allá de un 15%. (23)(24) Encontramos a lo largo de los años muestras de intervenciones de los Estados pero en un avance de protección hacia la autonomía del paciente, es así que en 1991 el Congreso de los EEUU. sancionó la ley de autodeterminación del paciente que obliga a las Instituciones Médicas (tanto públicas como privadas), a requerir a los pacientes el documento de las Voluntades Anticipadas. (25)(26)(27)
Poco más tarde, el estudio SUPPORT en el cual se produjeron intervenciones de enfermeras entrenadas para mejorar la comunicación entre pacientes y personal sanitario, no mejoró la forma en la toma de decisiones de los pacientes ni el cumplimiento de las mismas por los médicos. (28)(29)En la Argentina el médico se ve obligado a recurrir como primera medida a la ley que rige el ejercicio profesional Nº 17.132 en su art. 19: “Los profesionales que ejerzan la medicina están, sin perjuicio de lo que establezcan las demás disposiciones legales vigentes a: “Inciso 3: ...Respetar la voluntad del paciente en cuanto sea negativa a tratarse o internarse, salvo los casos de inconsciencia, alienación, lesionados graves por causa de accidentes tentativas de suicidio o de delitos. En las operaciones mutilantes se solicitará la conformidad por escrito del enfermo salvo cuando la inconsciencia o alienación o la gravedad del caso no admitiera dilaciones. En los casos de incapacidad, los profesionales requerirán la conformidad del representante del incapaz”.
En nuestro país el primer avance escrito se dio en la provincia de Río Negro, con la aprobación de la Ley sobre Muerte Digna y Directrices Anticipadas en el año 2007. En nuestro país, el espíritu de la Ley reconoce a las personas con una enfermedad terminal el derecho a decidir y declarar su voluntad a ser o no sometidas a procedimientos quirúrgicos, de alimentación o de reanimación artificial cuando éstos sean desproporcionados a las perspectivas de mejoría , produzcan dolor y sufrimiento, garantizando que no se interrumpan las medidas tendientes al alivio del dolor en los últimos instantes de la vida. Reconoce asimismo, que se trata de acompañar a morir siempre en el marco de enfermedades terminales, sin dolor , sin medidas que prolonguen el sufrimiento del paciente, rodeado de sus afectos.(30).
- ¿Qué es una directriz anticipada?
Las Voluntades Anticipadas o Testamento Vital consisten en la descripción explícita de los deseos que expresa una persona para su atención en situaciones en la que no pueda expresar su voluntad, tales como el coma persistente irreversible y trastornos cognitivos que anulen o disminuyan la capacidad de decisión.(9) (31)
Todo esto, presuponen un cambio en la cultura jurídica de la relación médico-paciente afirmando el principio de autonomía de la persona, dejando al margen el sentido paternalista regido por el principio de beneficencia para alcanzar una nueva situación en la que el paciente y sus derechos sean los protagonistas. (32).
Las voluntades anticipadas, se refieren no sólo a los cuidados médicos al final de la vida sino también se pueden incluir otras voluntades, como las referidas a los bienes, a los restos, con quién desearía pasar sus últimos momentos, dónde, etc. De esta manera es el paciente, con su historia , sus valores, su religión , el que toma el control del proceso de morir.3.4. Proceso en la toma decisiones
Para que el paciente decida por sí mismo y libremente, ya sea por escrito o verbalmente sus preferencias sobre métodos diagnósticos y tratamientos para ésta última etapa de su vida, es necesario que tenga toda la información sobre la enfermedad que esta cursando. Debe ser informado por el médico o por la persona responsable de su cuidado, de cualquier diagnóstico, medidas médicas o de enfermería que van a ser llevadas cabo, de tal forma que pueda decidir con plena libertad. La información debe ser proporcionada de una manera adecuada, con lenguaje comprensible, con detalles de posibles alternativas y adaptada a su situación. Deben explicarse los beneficios y los riesgos.(33)(34)(35)(36)
Si el anciano no se encuentra en uso de su autonomía es la familia o su representante los actores que deben contar con toda la información necesaria. Es por ello que un buen uso de las Voluntades Anticipadas se funda en la relación Médico-Paciente, cuanto más estrecha temprana y franca sea ésta relación mejores son los resultados que se obtienen para el ejercicio de éstas voluntades.(37) Pueden ocurrir desacuerdos en la interpretación de las voluntades anticipadas , entre el equipo médico , la familia o el Representante legal del paciente. Si no se llega a un acuerdo sobre la conducta a seguir , se recomienda consultar al Comité de Etica de la Institución y una vez tomada la resolución incluirla en3.5. Diferencia Entre lo Legal y lo Bioético
Como contrapartida al avance que la sociedad hace sobre libertades individuales, surge la soberanía de la propia vida que tiende a proteger la intimidad, y que se conoce como el principio de autonomía.
Desde el campo de la Bioética se vienen desarrollado doctrinas para facilitar el desempeño de los profesionales médicos y la sociedad frente a los problemas éticos que se instalan en el escenario profesional e institucional y si bien se van plasmando en diferentes normas, aún así no contemplan los problemas reales entre los enfermos y el equipo de salud. (44)(45)(46)(47)(48)Las instrucciones previas no deberían considerarse como un proceso jurídico, sino como un proceso de comunicación integral que comprende a profesionales médicos y su equipo, pacientes, familiares y en última instancia la sociedad en su conjunto. (49)(50)(51)(52)(53)(54)(55)(56)
Actualmente se ve la necesidad de replantear estrategias de implantación de las voluntades anticipadas, dejando un poco de lado los documentos en sí, y buscar procesos comunicativos más amplios entre profesionales, pacientes y familiares que ayudaran a mejorar la calidad moral de las decisiones al final de la vida. La relación médico-paciente es el lugar apropiado para desarrollarlo.(57)(58)(59)(60)(61)(62)
3.7 - Enfermedad Terminal-Encarnizamiento terapéutico-
Se entiende por enfermedad Terminal a la enfermedad avanzada en fase evolutiva e irreversible con síntomas múltiples, impacto emocional, pérdida de autonomía, con muy escasa o nula capacidad de respuesta al tratamiento específico y con un pronóstico de vida limitado a semanas o meses, en un contexto de fragilidad progresiva. (63)(64)
La demencia se encuentra en fase fase terminal cuando están presentes los siguientes indicadores: 1)Minimental State Examination menor a 6 o imposibilidad de realizarlo, 2) deterioro global de automantenimiento expresado como dependencia para todas las actividades de la vida diaria AVD y finalmente encontrarse el paciente en la fase 7 de la Escala de Reisberg (65)(66)(67)
La obstinación o encarnizamiento terapéutico consiste en la adopción de medidas diagnósticas o terapéuticas, no indicados en fases avanzadas y terminales, de manera desproporcionada, o en el uso de medios extraordinarios (diálisis, resucitación cardiopulmonar, ventilación mecánica) o de tratamientos no indicados en aquella situación clínica (nutrición parenteral, hidratación forzada) con el objeto de alargar innecesariamente la vida en la situación claramente definida de agonía.(68)(69)(70)(71)(72)(73)(74)(75)(76)
Las causas del encarnizamiento terapéutico pueden incluir las dificultades en la aceptación del proceso de morir, el ambiente curativo, la falta de formación, la demanda del enfermo y de su familia, la presión para el uso de tecnología diagnóstica o terapéutica y el miedo a las demandas legales por parte de familiares y/o instituciones Entre sus consecuencias podemos destacar la frustración del equipo y de los enfermos, y las que surgen del uso inadecuado de recursos.(77)(78)(79)(80)(81)(82)(83)(84)(85)(86)(87)(88)
4 - MATERIAL Y METODOLOGÍA
El trabajo presenta un diseño de tipo descriptivo de tipo cualitativo con apoyo cuantitativo.
Instrumento de recolección de datos: se trabajo con un cuestionario semiestructurado con preguntas cerradas y abiertas (Ver Anexo 1).Universo y muestra
Muestra: se diseño una muestra no probabilística, por cuotas de sexo y edad representativa de la población de adultos mayores con cobertura del ISSJyP (Pami) residentes en la zona de Saavedra (Capital Federal).
Unidad de análisis: adulto mayor de 60 a más años de ambos sexos, pacientes de un consultorio de Pami de la zona de Saavedra (Ciudad de Buenos Aires) que asistió a la consulta médica en el período de marzo de 2008 a junio 2008. Se dividió la muestra en tres grupos etáreos: entre 60 y 69 años; entre 70 y 79 años y 80 y más
Cantidad de casos: 160 (seleccionados por cuotas de sexo y edad según el padrón de pacientes del consultorio médico).
Análisis de datos: una vez realizada la recolección de los datos a cargo de personal especializado en el tema, los datos se volcaron en una base de datos computarizada (SSPS). Se procedió a realizar un plan de cruces previo en base a los objetivos planteados y luego se procedió al análisis. Se establecieron las correlaciones estadísticamente significativas a través del test no paramétrico chi cuadrado.
***Los cuadros de las distintas variables por sexo y edad se encuentran en el Anexo 2
5. RESULTADOS
- Características socio – demográficas
- La población encuestada tiene entre 60 y 92 años. El promedio de edad se sitúa en los 75,4 años.
El 26,9% registra entre 60 y 69 años, el 37,5% entre 70 y 79 años y el 35,6% tiene 80 y más años.
- La población femenina predomina (73,8%) sobre la masculina (26,2%), acorde con el segmento etáreo objeto de análisis (mayores de 60 años), según los parámetros sociodemográficos del país.
- Son argentinos en su amplia mayoría (83,8%). El 12% se reparte entre españoles (6,3%) e italianos (5,6%) y un 4,4 declara otras nacionalidades.
- Casi en su totalidad (92,5%) se declaran de religión católica
- Más de la mitad de la población (62,6%) no superó el nivel educativo primario (41,3% primario completo, 21,3% primario incompleto).
- La menor escolaridad se acentúa en el grupo de mayor edad (70,2%) y,
- En la población femenina (65,2%).
- El estado civil revela que el 50% está en pareja (44,4% casado, 5,6% en pareja). En el 50% restante predomina la viudez (36,3%).
- La lectura por sexo revela que, el 80,9% de los hombres tiene pareja (71,4% casados, 9,5% unidos de hecho) mientras que,
- La mayoría (61%) de las mujeres no tiene pareja (44,9% viudas, 12,7% solteras, 3,4% separadas o divorciadas).
- Se encontró relación significativa entre sexo masculino y estar casado/pareja (p= 0.000 )
- Entre los más ancianos aumentan las situaciones de desaparición del cónyuge: la viudez alcanza al 49,1% entre los de 80 y más años.
- El 75,7% ha tenido hijos. El 24,3% no ha tenido ninguno.
- Esta población, casi en su totalidad (90,6%) accedió a la jubilación. Fueron empleados (53,8%), autónomos (17,2%) y trabajadores del comercio y la industria (16,6%).
- Los que no gozan del beneficio jubilatorio (15 personas) son todas mujeres, principalmente mayores de 70 años (13).
- El 20% (32 personas) de la población reconoce trabajar en la actualidad.
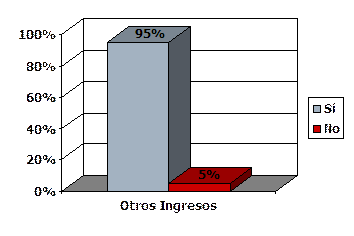
- El 95% asegura recibir otros ingresos. Las mujeres en mayor medida (95%) que los hombres (90,5%).
- Estos ingresos provienen principalmente de la jubilación, pensión o trabajo de un cónyuge (70,4%) o es ayuda familiar (11,8%).
- Entre los hombres, se destacan otros ingresos como producto de rentas (21.1%).
5.2. Características generales de la vida cotidiana
5.2.1 Estado de salud general y autopercepción del mismo
- Prácticamente la totalidad (98,8%) de este conjunto poblacional se define como autoválido.
- El 82,4% padece de 1 a 3 patologías. El 17,6% de 4 a 6 patologías.
- La cantidad de patologías es mayor en el grupo de 80 años y más – el 53,6% sufre de 4 a 6 patologías -.
- El 65% consume de 1 a 3 medicamentos, el 30% de 4 a 6 y, el 5% más de 6.
- La cantidad de medicamentos consumidos aumenta con la edad.
- En su amplia mayoría (89,4%) NO se sienten deprimidos.
- Sin diferencias por sexo.
- Entre los más ancianos (80 y más años) aumenta levemente la percepción de depresión (así lo manifiesta el 14% de este grupo).
- El 77,5 % manifiesta NO sentir miedo a la muerte
- Los hombres parecen más temerosos al respecto: el 26,2% confiesa SI sentir miedo a la muerte.
5.2.2 Satisfacción, comunicación y ayuda cotidiana
- La satisfacción que manifiesta esta población con respecto a su vida es significativamente alta (88,8%): el 75% está satisfecho y el 13,8% muy satisfecho.
- La satisfacción es menor entre las mujeres (el 12,7% asegura estar poco (10,2%) o nada satisfecha (2,5%). En cambio, casi el 20% de los hombres se manifiestan muy satisfechos.
- También parece aumentar la satisfacción a medida que aumenta la edad.
- El 65,6% convive con alguien. El 34,4% está sólo.
- El 85,4% de los varones convive - en su mayoría (75,6%) con su cónyuge o pareja, con hijos (4,9%) u otros familiares (4,9%) -.
- Casi el 40% de las mujeres vive sola.
- No se detectan diferencias significativas por edad.
- La gran mayoría se comunica en forma cotidiana con alguna persona (93,7%), primordialmente con familiares (65,6%) o amigos (21,3%).
- El 70% NO requiere ayuda para realizar las actividades cotidianas.
- La necesidad de ayuda se acrecienta con la edad: 4 de cada 10 personas de 80 o más años así lo revelan (37,5%), mientras que sólo lo hacen 2 de cada 10 menores a 70 años (18,6%).
- Los que reciben ayuda (30%), en su mayoría, pagan una asistente con sus propios recursos económicos.
- A la hora de indagar sobre si se presentará la necesidad de requerir ayuda cotidiana en el futuro, esta población se muestra dubitativa: el 44% NO SABE, el 39% supone que SÍ necesitará ayuda y el 17% asegura que NO la necesitará.
- Los varones son los más dubitativos: el 57% no sabe si necesitará ayuda.
- Los de menor edad, en un porcentaje similar (56%), se muestran también en duda.
- Utilización de Técnicas invasivas (UTI): experiencia al respecto
Cuatro de cada diez (40,9%) ha tenido algún familiar grave, en terapia intensiva sometido a alguna técnica invasiva.
No se advierten diferencias significativas por sexo o edad.
De los que pasaron por esta experiencia (68 casos),
Sólo el 10,3% (7 casos) tuvo que tomar alguna decisión sobre prolongar la vida en forma artificial. Todas fueron mujeres. La mayoría (5 casos) decidió NO convalidar medios artificiales.
5.4. Decisiones anticipadas
5.4.1 Sobre utilización de técnicas invasivas para prolongar la vida
¿Qué técnicas invasivas aceptaría o no?
La indagación – por técnica – permite establecer una tendencia generalizada entre los involucrados a la NO aceptación de recursos artificiales para prolongar la vida, según se desprende del siguiente cuadro resumen, expresado en porcentajes.
Técnica
NO aceptaría
Alimentación artificial (sonda nasogástrica)
72,6
Hidratación por suero
57,5
Traqueotomía
81,3
Diálisis
78,1
Respirador
80,6
RCP (resucitación cardiopulmonar)
79,4
“Aceptación UTI, por técnica”
Las mujeres parecen menos proclives a rechazar la utilización de estas técnicas.
Técnica
NO aceptaría
Mujeres
Varones
Alimentación artificial (sonda nasogástrica)
50,6
83,3
Hidratación por suero
64,1
78,6
Traqueotomía
79,7
85,7
Diálisis
75,4
85,7
Respirador
78,0
88,1
RCP (resucitación cardiopulmonar)
77,1
85,7
“Aceptación UTI, por técnica”, por sexo
*Se encontró una relación estadísticamente significativa entre sexo femenino y aceptación de hidratación por suero (p=0.002)
Del siguiente resumen por edad, se podría inferir que, entre los 70 y 79 años las personas reconsideran la prolongación de la vida por medios artificiales aunque los rechazaran contundentemente cuando tenían menos años. En los mayores de 80 años, la tendencia se revierte, y el rechazo vuelve a aumentar.
Técnica
NO aceptaría
60/69
70/79
80 y +
Alimentación artificial (sonda nasogástrica)
81,4
65,0
73,7
Hidratación por suero
60,5
56,7
56,1
Traqueotomía
90,7
75,0
80,7
Diálisis
83,7
71,7
80,7
Respirador
88,4
75,0
80,7
RCP (resucitación cardiopulmonar)
86,0
73,3
80,7
“Aceptación por técnica”, por edad
¿Quién debería decidir?
En esta población prima la idea de que el mismo paciente debería decidir (48,8%). Un 35,6% piensa que lo deberían hacer sus familiares directos, el 11,9% los médicos y el 3,8% deposita en Dios tal decisión.
Los varones, en mayor medida (54,8%), quieren conservar en sus manos la decisión.
También las personas de 80 años y más (50,9%).
Sólo mujeres dejan en manos de Dios la decisión (5,1% del grupo femenino).¿Conviene hablar del tema antes de padecer una enfermedad terminal?, ¿Con quiénes hablar?.
Casi la totalidad (94,4%) opina conveniente hablar del tema antes de que se presente la situación.
Los varones se muestran un poco más remisos: el 9,5% no desea hablar del tema.
En cambio, los menores a 70 años unánimemente (100%) son favorables a hablar. Con el aumento de la edad tiende a disminuir la intención de hablar.
De los que SÍ hablarían sobre el tema (151 casos afirmativos), la mayoría (84,1%) lo haría con la familia. En mucha menor medida, con los médicos (7,9%).
Algunas mujeres (9 casos) conversarían sobre el tema con amigos u otros a diferencia de los varones que se reservan exclusivamente para la familia o los médicos.
Los menores de 70 años, casi en su totalidad (93%) se inclinan por hablar con la familia.
Aumenta levemente (12.3%) la posibilidad de hablar con médicos en el grupo etáreo de 70 a 79 años.
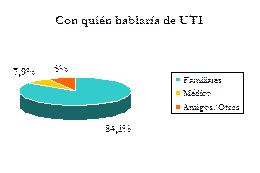
Las razones por las cuales NO hablarían del tema antes de padecer alguna enfermedad – sólo 9 personas - aluden a “la imposibilidad de decidir antes del momento” , “es mejor no pensar en esa etapa de la vida” o reconocen “por temor, miedo”
¿Conviene escribir anticipadamente sobre los tratamientos que están dispuestos a aceptar o rechazar para prolongar la vida ante una enfermedad terminal?
La necesidad de escribir anticipadamente - es aceptada por el 36, 3% de la población. Es decir, que la mayoría (63,8%) no lo cree necesario.
Hombres y mujeres opinan igual.
El grupo de 70 a 79 años parece más proclive a escribir: la aceptación se eleva al 46,7%.Los que SÍ escribirían (58 casos), lo harían “para que se cumplan mis deseos/mi voluntad” (50 casos).
El nivel educativo de este grupo es algo más elevado: el 27,6% alcanzó o superó el nivel secundario completo.5.4.2 Sobre el destino de los bienes
¿Decidirá sobre sus bienes anticipadamente?
Prácticamente la totalidad (95,8%) asegura que sí lo hará.¿Expresará por escrito su voluntad?
Un poco más de la mitad de la población (55,6%) parece NO dispuesta a hacerlo.¿Porqué no dejarán por escrito su voluntad? (89 casos)
La amplia mayoría (93,1%) responde que no lo hará “porque todo va a sus herederos”.
Entre los que SÍ lo harán (71 casos) el nivel educativo es algo más elevado: el 26,7% alcanzó o superó el nivel secundario completo.
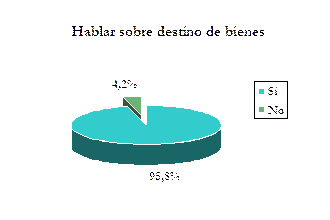

5.4.3 Sobre destino del cuerpo
¿Decidirá sobre el destino de su cuerpo?
Nuevamente, casi todos (93,1%) dicen que sí.Al grupo masculino le interesa menos decidir: el 14,3% manifiesta que no lo hará. Se encontró relación estadísticamente significativa entre sexo femenino y decisión sobre destino del cuerpo (p=0.037)
¿Cuál es el destino que decidirá para el cuerpo?
Uno de cada 6 entrevistados, opta por la cremación (63,1%).Entre los varones, uno de cada tres revela, ante esta pregunta, que -en realidad- no tomará ninguna decisión anticipada al respecto pues contestan “que hagan lo que quieran” (23,8%).
¿Expresará por escrito su voluntad?El 56,3% comunica que SI, sin diferencias significativas por sexo o por edad.
El nivel educativo es algo más elevado: el 25,6% alcanzó o superó el nivel secundario completo.
Se encontró relación significativa entre necesidad de decidir sobre
su cuerpo y necesidad de escribir sobre destino del cuerpo (p= 0.000)
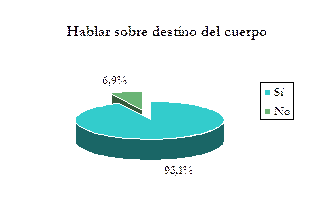
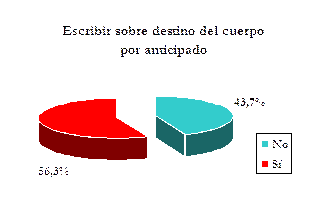
5.4.4 Relaciones entre necesidad de escribir sobre tratamientos al final de la
vida, sobre destino de los bienes y destino del cuerpo*Se encontró relación significativa entre necesidad de escribir sobre tratamientos y necesidad de escribir sobre destino del cuerpo (p= 0.000)
**Se encontró relación significativa entre necesidad de escribir sobre destino de bienes y necesidad de escribir sobre destino del cuerpo (p= 0.001)Relación entre Decisiones Anticipadas, necesidad de escribir y Depresión
Subjetiva y Satisfacción Vital
* No se encontraron relaciones significativas entre depresión subjetiva y satisfacción vital y
-Decisión de UTI, destino de cuerpo y de bienes
-Escribir sobre UTI, destino de cuerpo y de bienes
5.4.6 Análisis de los Resultados
En resumen,En esta población predominan las mujeres, en consonancia con el segmento etáreo objeto de análisis (mayores de 60 años) y de acuerdo con los parámetros sociodemográficos del país.
Mayoritariamente, es posible decir que,Son argentinos y se declaran de religión católica.
Tienen un nivel educativo bajo (escolaridad primaria).
Gozan de ingresos económicos propios (jubilación) y/o reciben ayuda familiar.
Se definen como autoválidos; reconocen padecer de una a tres patologías y consumir de 1 a 3 medicamentos -.
No requieren ayuda cotidiana y se muestran dubitativos con respecto a necesitarla en el futuro.
Se observa que, la necesidad de asistencia aumenta con la edad y, en esos casos, se contrata y solventa con recursos propios -.
Se mantienen en buena comunicación y estás acompañados pero la lectura por sexo revela que: son muchos más los varones que están acompañados que las mujeres, entre las cuáles prevalece la soledad.
Dicen no sentir miedo a la muerte aunque los varones demuestran ser un poco más temerosos al respecto.
- Manifiestan un grado de satisfacción con su vida significativamente alto, más acentuado entre los hombres que las mujeres.
Con respecto a decisiones anticipadas, en líneas generales, esta población:
- Rechaza la utilización de técnicas invasivas para prolongar la vida pero, las mujeres se muestran más proclives a aceptarlas cuando se trata de sí mismas.
Si bien la cantidad de casos de experiencias con familiares graves es exigua, llama la atención que la decisión recayó siempre en mujeres y que, éstas optaron por el rechazo.
- Asegura que decidirá sobre sus bienes y el destino de sus cuerpos, pero,
La mitad delega la decisión - primordialmente en la familia - cuando se trata de la utilización de técnicas invasivas para prolongar su vida.
- No está dispuesta a dejar por escrito su voluntad en lo que concierne a utilización de técnicas invasivas, ni a sus bienes. En ambos casos, podría atribuirse a confianza en la familia: se delega en ella en el primero, o se la reconoce como heredera natural y legal en el segundo.
El nivel educativo es algo superior entre los que están dispuestos a expresar su deseo por escrito pero sería necesario verificar si esta tendencia se observa también en un universo con más cantidad de casos.
- Parece inclinarse con más facilidad a dejar por escrito su opción sobre el destino de su cuerpo.
6. DISCUSIÓN Y CONCLUSIONES
La adherencia de los pacientes en países donde desde hace muchos años se cuenta con esta normativa y en los que los ciudadanos conocen la posibilidad de expresar sus deseos respecto a determinados tratamientos al final de su vida, es baja (18%).Se puede pensar que esta baja adhesión se debe a la escasa información dada por los médicos sobre la enfermedad que cursa el paciente, y se cree que esta dado por el temor de los pacientes a no recibir los cuidados apropiados al final de la vida. Una vez tomadas estas decisiones ya sea en forma de Testamento Vital o Actuación Notarial, alrededor del 70% de los pacientes las mantiene. (89) En el presente trabajo se encontró que el 36,6% de la población estudiada cree necesario escribir sobre el uso o no de tratamientos invasivos al final de la vida. El resto delegaría en la familia tal decisión acorde al Informe Support (90) y muy pocos esgrimen que no sería el momento adecuado (89)
Hemos encontrado en este trabajo una tendencia a querer escribir en aquellos pacientes con nivel educativo mayor acorde a la bibliografía mundial(48)(49)
En relación a las técnicas en particular, las mujeres en forma significativa están dispuestas a aceptar la hidratación por suero. Este hecho tiene que ver con consideraciones socioculturales del rol de la mujer en la sociedad.
La muerte no es una enfermedad , por lo tanto no es un hecho médico La muerte es consustancial a la vida misma ,no querer ver este evento es negar la vida misma (91) El tema de la muerte y de las directrices anticipadas es un tema no abordado en la relación médico-paciente. Ni los médicos en general ni los profesionales que trabajan con adultos mayores en particular lo tienen presente en el escenario de la consulta. Son justamente estos profesionales los que se enfrentan con la dependencia y la muerte y son muchas veces consultados sobre qué hacer con este o aquel tratamiento, esta o aquella cirugía indicada por distintos especialistas en ancianos frágiles. Más aún, muchas veces son consultados por familiares sin estar presente ni consultado el mismo interesado. (92)Muchas otras veces está presente el prejuicio. Cómo voy a hablar de la muerte con mi paciente y de sus preferencias al final de la vida? Se va a asustar cuando en realidad los que tienen dificultades son los profesionales. Autores como David, Hughes y Singer muestran en sus trabajos que una minoría de médicos está dispuesta a hablar de estos temas.(48)(51)(52)(53) Otras veces nos preguntamos si los profesionales y las instituciones de Salud tienen obligación o sólo es responsabilidad del paciente? (93)(94) Acaso no sería responsabilidad del médico concientizar a los pacientes sobre estos temas? Algunos autores consideran la responsabilidad del médico en el tema de Directrices Anticipadas.(95)(96)
Y finalmente siempre o casi siempre está presente la falta de preparación para abordar la problemática. (54)(55) Por otro lado las Instituciones u organizaciones de salud se manejan con consentimientos informados para evitar juicios de mala praxis. Otras barreras para la utilización de Directrices Anticipadas serían los conflictos que se suscitan con la familia, problemas legales, falta de estímulo económico, falta de tiempo(53)(54)(55) (97) También los médicos se encuentran inmersos en sistemas perversos de atención (por ejemplo, asistir a un paciente en cinco o diez minutos) y a la presión de la industria fármaco-tecnológica en medicina, a ejercer una práctica individualista, biologicista, mercantilista, y deshumanizada.
Los pacientes no hablan de sus deseos o preferencias sobre cuidados al final de la vida con su médico como lo muestra este trabajo en donde solamente el 7,9% lo haría.(48), perdiendo la posibilidad de ir perfilando la etapa final de sus vidas. En el presente trabajo observamos que los pacientes encuestados creen necesario hablar del tema pero a la hora de hacerlo lo harían en su mayoría con sus familiares.
De estos resultados surge la necesidad de que el médico tome intervención con los familiares acerca de estos temasEn Geriatría el tema adquiere mayor relevancia y justificación no sólo porque la edad está más cerca del final de la vida sino porque puede perderse la capacidad de decidir con el transcurso de los años. El marco de la relación médico-pacientes es el apropiado.y la Historia Clínica pueda dar cuenta del proceso del paciente en sus decisiones Hay que dejar de lado la faceta paternalista y facilitar la autonomía del paciente anciano para que pueda ir planificando la última etapa de la vida. Desde los consultorios se debe propiciar NO tanto una directriz anticipada CUANTO una buena comunicación con los pacientes y sus familiares. (29)(41)(44) (98)(99)
Desde el anciano la relación médico-paciente es un espacio adecuado para abordar temas sobre tratamientos al final de la vida, le proporciona tranquilidad aumenta su confianza optimizando el vínculo entre ambos y se transforma en un espacio para despertar la conciencia y asesorarse.(100)
Desde el médico sirve para erradicar prejuicios, para reformular la relación médico-paciente (más información al paciente para que sea responsable de sus propios deseos y decisiones), le produce alivio cuando el paciente ha declarado o escrito anticipadamente sus preferencias y ayuda a los profesionales a ser fieles con los pacientes hasta el final de sus días.(101)
Se evita de esta manera que la decisión sea tomada por el médico de guardia o de Terapia Intensiva o de sala de internación, es decir, la decisión tomada por un tercero que no conoce al paciente ni sus voluntades y se manejará por propias convicciones y/o deseos y/o por miedo a acciones legales.(102)(103)(104)Las Universidades, las instituciones de salud, las sociedades científicas tienen una ardua tarea. Es a ellas a quienes les compete la formación de los profesionales. Temas como la muerte, el proceso de morir, las preferencias al final de la vida, las directrices anticipadas, la comunicación con los pacientes, temas todos ellos que se imponen ser incorporados en la curricula.(105)Finalmente la comunidad toda debe formar parte de una educación sobre estos temas (106)(107)(108)
Es primordial la investigación en nuestro país y ésta debe realizarse con metodología cualitativa. El contexto sociocultural de cada país es el que va a dar cuenta de cómo encarar el trabajo(49)(109)(110)
Las decisiones sobre tratamientos al final e la vida deben tomarse en forma individualizada teniendo en cuenta los principios de la bioética (beneficencia, no maleficencia, justicia y autonomía). Se deben consensuar con la familia y el equipo tratante y se recomienda que quede registrado en la Historia Clínica del paciente
En relación a los bienes el 44,4% de la población escribiría sobre el destino de los mismos encontrándose también en este grupo mayor nivel educativo y el 56,3% lo haría sobre el destino de su cuerpo siendo más de la mitad proclive a la cremación.
La cremación como destino del cuerpo pueden deberse en gran medida a los cambios producidos en la modernidad como la pérdida de autoridad, de la tradición y de la religión (111) Según Phillipe Ariès “La muerte, antaño tan presente y familiar, tiende a ocultarse y desaparecer. Se vuelve vergonzosa y un objeto de censura”, (112) “La muerte se convierte en una cuestión técnica lograda mediante la suspensión de los cuidados; es decir, de manera más o menos declarada, por una decisión del médico y del equipo hospitalario...Hoy la iniciativa pasó de la familia –tan alienada como el moribundo- al médico y al equipo hospitalario (113) A partir del siglo XX, la técnica se impone por encima de la naturaleza humana La muerte se ha convertido en tabú (114)(115).Los ritos funerarios también se fueron modificando progresivamente(116)
Los encuestados refieren :”El cementerio es un comercio”, Quién me va a llevar flores, mis hijos trabajan”, “No dejo problemas a nadie”, “Ya está”7 CONCLUSIÓN FINAL
En toda relación médico paciente debe existir una buena vía de comunicación con el paciente, intercambiar ideas con él, intentar resolver las situaciones que se presentan, teniendo en cuenta que si el paciente está bien informado sobre sus opciones de tratamiento y ha hecho una elección que aparentemente está de acuerdo con su propia y personal escala de valores, ciertamente tiene el derecho de rehusarse a recibir determinada terapia.(117)
Las directrices anticipadas son un elemento más o una herramienta más dentro de la toma de decisiones al final de la vida. El valor de las mismas se encuentra enmarcado en una concepción amplia e integral de la toma de decisiones.El objetivo final resultaría de una suma de consideraciones: directrices anticipadas, contexto sociocultural y comunitario, familiar y psicológico del adulto mayor y enlazados mediante una buena y fluida comunicación entre los profesionales, el adulto mayor y la familia. Los deseos, valores y creencias del paciente deben estar enmarcadas en la alianza médico-paciente.
De todos modos existe una gran diversidad de opiniones sobre cómo o qué entender por morir con dignidad. Para unos corresponde a la posibilidad de elegir el momento de la muerte (Eutanasia), decir no a una muerte artificial (encarnizamiento terapéutico) o simplemente morir humanamente, sintiéndose persona. En cualquier de estos sentidos están aumentando las peticiones a favor de una muerte digna, pero ¿Qué encierra realmente esta expresión? Parece que hay un consenso público que bien puede apoyarse en estos puntos. - Morir rodeado de cariño y apoyo de los seres queridos - Con la asistencia médica adecuada: del curar al cuidar - Eliminando en lo posible el sufrimiento y el dolor - De muerte natural, a su tiempo, no provocada (eutanasia), ni irracionalmente prolongada (distanasia) - Sin manipulaciones médicas innecesarias - Aceptando la muerte como parte de la condición humana
Dentro de dignificar el proceso de morir se encuentran las Voluntades Anticipadas , son un instrumento más para garantizar cierto control al final de vida ,son una prolongación de la autonomía del paciente por ello se debe favorecer su implantación y desarrollo, así también aclarar sus limitaciones, las confusiones con la eutanasia , y sobre todo la preparación de todos los actores para su utilización y puesta en marcha.
Las Voluntades Anticipadas permiten desmitificar el proceso de morir ( tema tabú), e implicar en él al propio actor ( el paciente), sus familiares, el médico y/ o equipo , debiendo ser consideradas como un componente más de los cuidados que faciliten al paciente con una enfermedad terminal , terminar sus días con dignidad y confort , de acuerdo a su voluntad.8. BIBLIOGRAFÍA
1) U.S.Bureau of the Census, International Programs Center, International Data Base
2) Recchini de Lates, “El envejecimiento poblacional”, informe sobre la Tercera Edad en Argentina, 2000
3) INDEC, Censo Nacional de Población, Hogares y Viviendas 2001
4) Encuesta de Desarrollo Social, 2000
5) OPS/OMS. “La Salud en las Américas”, Vol. II Washington DC
6) Murria,CJL; Lopez,A. “The global burden of disease” Boston, MA, Harvard University Press, School of Public Health, 1996
7) Código Civil de la República Argentina art. 30 y ss.
8) Elena I. Highton y Sandra M. Wierzba La Relación Médico-paciente:“El Consentimiento Informado” Ed. Universidad (1)pág. 78-9,1991
9) Beauchamp Tt, Childress JF “Principios de Ética Biomédica”, Barcelona, Masson,1999
10) Outomuro Delia “Manual de Fundamentos de bioética” 1ª Ed. Magíster Eos pág 95, 2004.
11) Fullbrook S, Sanders K. “Consent and capacity: other aspects of the Mental Capacity Act”, Br J Nurs. May 10-23;16(9):538-9, 2007
12) Sepúlveda D, Jiménez C. Valoración geriátrica. Toma de decisiones. En: Cuidados al final de la vida en la práctica geriátrica. Servicio de Geriatría. Hospital Central de la Cruz Roja. Madrid: Senda ed. p. 33-48.131, 2002
13) Bilbeny. “La Renovación en la Ética”, Barcelona. Anagrama, 1997
14) Fullbrook S, Sanders K. Consent and capacity 2: the Mental Capacity Act 2005 and 'living wills'. Br J Nurs. Apr 26-May 9;16(8):474-5, 2007
15) Comisión Nacional para la protección de la investigación biomédico y del comportamiento. El informe Belmont. Principios y guías éticos para la protección de los sujetos humanos de investigación,1979
16) Emanuel EJ, Emanuel LL. Living :Past, present and the future. J Clinic Ethics;1.9- 20,1990
17) Kutner L Due process of euthanasia :the living will as a proposal. Indiana Law J;44:539,1969
18) Rich BA. Current legal status of advance directives in the United States. Wien Klin Wochenschr. Jul 15;116(13):420-6, 2004
19) Bok, S. Personal Directions for Care at the End of the Life.NEJM;295:367-9,1976 20) Consejo de Europa -Convenio para la protección de los derechos Humanos y La dignidad del ser humano con respecto a las aplicaciones de la medicina.
Oviedo, 1997 BOE nº 251 de 20 de octubre de 1999
21) Ley 41/2002- BOE nº 274 de 15 de noviembre de 2002 pág 40126-32
22) Ley 3/2001, de la Comunidad Autónoma de Galicia-Título II.
23) Sugarman J, Weinberger M, Samsa G. Factors Associated with Veterans´Decisions about Living Wills.Arch Inter Med;152:343-7,1992
24) Roe JM, Goldstein MK; Pascoe D. Durable Power of Attorney for Health Care. A Survey of Senior Center Participants Arch Inter Med ;152:292-6,1992
25) Omnibus Budget Reconciliation. Acto f 1990.Public Law nº 101-508 st. Congress. Nov.5,1990
26) Mezey M, ,Latimer B. The Patient Life Determination Act: an early look at implementation. Hasting Center Rep;23:16-20,1993
27) Silverman HJ, Tuma P,Schaeffer Mh et al. Implementation of The Self Determination Act in a Hospital Setting .Arch Inter Med,155:502-510,1995
28) Júdez Gutiérrez FJ, Carballo Álvarez F. ¿Morir en el Hospital? El SUPPORT y reflexiones para una intervención en bioética En: Sarabia J, De los Reyes M, eds. La Biótica en la encrucijada Madrid: ABFyC – Zéneca Farma; pág 241-4 1997
29) The Support Principal Investigators. A controlled trial to improve care for seriously ill hospitalized patients:the study to understand prognosis and preferences for outcomes and risks of treatments (SUPPORT)JAMA ;274
1591-8, 1995
30) Ley de Muerte Digna –Río Negro –Argentina, 2007
31) Gracia D. Principios y metodología de la ética. En Bioética para Clínicos. De. Couceiro A. Triacastela. 1999. 201-222.
32) Milessi, Marta “Proyecto de Ley sobre Muerte digna Provincia de Río Negro” Año 2000-2001
33) Aspectos legales y éticos. En: Beers MH, Berkow R, editores. Manual Merck de Geriatría. 2.ª edición.Madrid: Harcourt;. p. 123-5, 2001
34) Herrero A, Reyes A, Gomez S, Donat E. “Valoración del consentimiento informado por médicos y pacientes. Rev Calidad Asistencial:16:706-13, 2001
35) Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. (BOE nº 274, de 15 de nov, 2002).
36) Comité de Bioética de la Soc. Arg. de Gerontología y Geriatría. “La Relación Médico-paciente desde la bioética gerontológica” Rev. Arg. De Gerontología y Geriatría Tomo XXIV pág 15 sept., 2006
37) Sánchez, Caro.J.y Abellan.F. “El Consentimiento Informado” Fundación Salud 2000-2001.
38) Simón .P. “El Consentimiento Informado”-Madrid,2000.
39) Torralba F. “Ética del Cuidar”. Instituto Borja de Bioética. Fundación MAPFRE Médica: pág. 265, 2002
40) Gracia D. “Principios y metodología de la ética”. En Bioética para Clínicos. De Couceiro A, Triacastela. Pág. 201-222, 1999
41) Martin DK, Emanuel LL, Singer PA. “Planning for the end of life”. Lancet 356:1672-6, 2000
42) Barrio Cantalejo IM, Simón Lorda P. Ethical criteria for substitute decission- Making in people without capacity Rev Esp Salud Publica. Jul-Aug;80(4):303- 15, 2006
43) Samanta A, Samanta J. Advance directives, best interests and clinical judgement: shifting sands at the end of life Clin Med. May-Jun;6(3):274-8, 2006
44) Emanuel LL, von Gunten CF, Ferris FD. “Advance Care Planning”. Arch Fam Med ;9:1181-7, 2000.)
45) Apolo García “La planificación anticipada de las decisiones al final de la vida: El rol de los profesionales sanitarios en general y de enfermería en particular”. Nure Investigación, nº 20, Enero-Febr, 2006.
46) Manual de Ética de Garcia Para citar este documento: García Férez, “Bioética y Personas Mayores”. Madrid, Portal Mayores, Informes Portal Mayores, nº 4. 31-03,2003
47) Martin DK, Emanuel LL, Singer PA. “Planning for the end of life”. Lancet; 356:1672- 6, 2000
48) Blondeau D, Valois P, Keyserlingk EW, et al. “Comparison of patients´and Health care professionals´attitudes towards advance directives”. J Med Ethics 24(5):328- 36, 1998
49) George L. Research Design in End of Life Research: State of Science. The Gerontologist;42:86-89,2000
50) Silverman HJ, Fry ST, Armistead N. “Nurses´perspectives on implementation of the Patient Self-Determination” Act J Clin Ethics:5(1):30-7, 1994
51) Olick RS. “Approximating Informed Consent and Fostering Communication: The Anatomy of an Advance Directive” J Clin Ethics :2(3):181-9, 1991
52) David L, Hughes, MD, Singer PA. “Family physicians´attitudes toward advance directives. Can Mad Assoc J,:146(11):1937-44, 1992
53) Davitt JK, Kaye LW. “Supporting Patient Autonomy: Decision Making in Home Health Care” Social Work :41(1):41-51, 1996
54) Virmani J, Laurence J, Schneiderman, MD, et al. “Relationship of Advance Directives to Physician-Patient Communication”. Arch Intern Med:154: 909-13, 1994
55) Asai A, Fukuhara S, et al. “Medical decision concerning the end of life: a with Japanese physicians”. J Med Ethics:23:323-7, 1997
56) Gómez Rubí, JA. “Directivas Anticipadas: la última oportunidad para ejercer la Autonomía”. JANO:1377:70-1, 2001
57) Paul NW, Fischer A. “Directivas anticipadas en el cuidado de la salud: percepción y realidad. Resultados de un estudio randomizado”. Desc Med Wochenschr, Universidad de Mainz; 133(5):175-9, Feb 2008
58) Kinoshita S; Universidad Kanagawa; Kanagawa.: “Respetando los deseos de pacientes en unidades de cuidado intensivo” Nurs Ethics 1405:651-64; sept. 2007
59) Lugo E. “Bioéticat Personalista”ed. Patris, II Conferencia pág. 265-296 60) Ricoeur, P., Sí mismo como otro, Siglo Veintiuno Editores, Madrid, 1996
61) Skepes, F “Juridicidad ,Bioética y derechos” En “Bioética y Antropología médica”, Ed. Mediterráneo, pág. 83-93,2003
62) Wainwright P, Galagher A.Ethical aspects of withdrawing and withholding treatment. Nurs Stand, 1;21(33)46-50, abril-mayo 2007
63) Declaración sobre la atención médica al final de la vida (documento). Organización Médica Colegial y Sociedad Española de Cuidados Paliativos. Enero 2002.
64) WHO Expert Committee. Cancer pain relief and palliative care: Report of a WHO expert committee. Technical report series 804. Geneva: World Health Organization, 1990.
65) Folstein MF, Folstein SE, McHugh PR : Mini-Mental State : A practical method for grading the cognitive state of patients for the clinician. J Psychiatr Res ; 12(3) : 186-198, 1975
66) Katz S, Ford AB,, Moskowitz RW et al. Studies of illness in the aged.. The index of ADL: A standardized measure of biological and psychosocial function. J AM Med Assoc 185:914-919, 1963
67) Mangone, C.A., Allegri, R.F., Arizaga R.L. y J.A. Ollari. Demencias. Enfoque multidisciplinario.Ediciones Sagitario, Bs. As:pág. 107-108, 1997
68) Mion LC, O´ConnelA., “Parenteral hydratation and nutrition in the geriatric patient: clinical and ethical issues”, J Infus Nurs. (2203) May-Jun; 26(3):144-52.
69) Modchell Sl, Lawson FM. Decision-making for long-term tube-feeding cognitively impaired elderly people. CMAJ 1999; 160:1705-9.
70) Hodges MO, Tolle SW. Tube feeding decisions in the elderly.Clinical Ethic; 10:475-6; 1994;
71) Richard H, Philip DS. Atención Primaria en Geriatría: casos clínicos. 2º ed.Barcelona:Mosby/Doyma Libros; 1995.
72) American Medical Association: Current Opinions of the Council on Ethical and Judicial Affairs of the American Medical Association: Withholding or withdrawing life prolonging treatment. Chicago, American Medical Association1992,pp 14-19.
73) The Hastings Center : Guidelines on the termination of life sustaining, treatment and the care of the dying. Bloomington ,IN, Indiana University Press, 1987, p 57.
74) Gillick MR. The use of advance care planning to guide decisions about artificial nutrition and hydration. : Nutr Clin Pract. Apr;21(2):126-33. 2006
75) Murphy D. Elderly Patient´s Preferences Long Term Life Support. Arch Fam Med; 7:484-8,1998
76) Gjendingen DK,Neff JA et al. Older persons´s opinions about life sustaining procedures in the face of Dementia.Arch Fam. Med;8:421-5,1999
77) Gomez-Sancho M, Cipres-Casanovas L, Fernandez-Gutierrez JP y colab. ” Atención médica al final de la vida. Rev. Soc. Esp. Dolor. Núm.9: 262-265, 2002
78) Comité de Ética de la SECPAL. Declaración sobre la Eutanasia de la Sociedad Española de Cuidados Paliativos. Rev. Medicina Paliativa. Vol. 9, núm1:37- 40, 2002
79) Ouslander J, Oster Weil D, Morley J. “Medical care in the nursing home. Ethical And legal issues”. Second edition. Mc Granw-Hill. 1997.
80) Couceiro A. “Ética en Cuidados Paliativos”. Triacastela. Madrid. 2004 81) Bátiz J. et. al. “ Problemas éticos al final de la vida.”Gac. Med. Bilbao:103: 41-45, 2006
82) Davies E;Higginson I,eds. ”Better Palliative care for Older people”. Milán: World Health Organization,2004
83) Alfano A; Rubin R y colab. “Alimentación enteral en demencia avanzada”. Rev. Arg. De gerontología y Geriatría Tomo XXIV pág. 42-44,sept., 2006
84) Gromb S, Manciet G, Descamps A “Ethics and law in the fields of medical care for the elderly in France” J Med Ethics,Aug:23 (4), 233-238,1997
85) Vollmann J. “Advance directives in patients with Alzeheimer´s disease. Ethical and clinical considerations”. Medicine, Health Care and Philosophy; 4:161-167, 2001
86) Navarro Sanz R; Botella Trevlis J. “Cuidados paliativos en enfermedades Avanzadas de un órgano”. En: Marcos Gómez S” Medicina Paliativa en la Cultura Latina.Madrid: Arán Ediciones p 221-231,1999
87) Murgieri M; Fox E “Vejez y Libertad” Ed. De Los Cuatro Vientos, 2007 88) Lugo E, “Temas de bioética”.Ed. Schöenstatt, 1998
89)Fagerlin A, Schneider C. Enough the failure of The Living Will. Hasting Center Report: 34(2):30-42, 2004
90)Júdez Gutiérrez FJ, Carballo Álvarez F. Análisis de los frutos del SUPPORT: 39 artículos generados por el mayor estudio descriptivo de intervención sobre enfermos críticos al final de la vida. En: Sarabia J, ed. La Bioética lugar de encuentro. Madrid:ABFyC – Zéneca Farma; p. 249-63, 1999.
91) Andrés Haydée “Muerte Digna en la Vejez”-Revista Argentina de Gerontología y Geriatría – Septiembre 2007
92) Paul NW, Fischer A. Advance health care directives: perception and reality.Results of a Random survey.Desc Med Wochenschr, Universidad de Mainz; 133(5):175-9 Feb 2008
93)Van Oorschot B, Simon A. Importance of the advance directive and the beginning of the dying process from the point of view of German doctors and judges dealing with guardianship matters: results of an empirical survey. J Med Ethics,32(11)623-6
Nov 2006
94)La Puma J,Orentliacher D, Moss RJ. Advance Directives on Admission.Clinical Implication and Analysis of the Patient Self Determination Act of 1990. Jama;266(3):402-5,1991
95) Markson L, Clark J et al. The doctor`s role discussing advance preferences for end of life care: perceptions of phiysicians practicing in the VA. J. Am Geriatr Soc;45:339-406,1997
96) Coates S, Pfeiffer MP t al. The discussion about advance directives. Arch Inter Med,155.1025-1030,1995
97) Morrison RS et al. Relectance to discuss Advanced directives. An empiric investigation of potential barriers. Arch Int Med; 154:2311-18, 1994
98) Pellegrino ED. “Trust and distrust in professional ethics”. En Pellegrino Ed,Veatch RM, Langan JP. Ethics, Trust and the Proffesions:Philosohical and Cultural Aspects. Washington D.C.. Georgetown University Press, 1991
99) Kirschner KL. When written advance directives are not enough Clin Geriatr Med. Feb;21(1):193-209, 2005
100)Pedersen R, Hofmann B, Mangset M. Patient autonomy and informed consent in a clinical practice. Tidsskr Nor Laegefooren, 14;127(12):1644-7, Junio 2007
101)Van Asselt D Advance directives: prerequisites and usefulness Gerontolo Geriatr, Octubre;39(5):371-5, 2006
102)Skepes, F “Medicalización y tecnificación” de la muerte” En “Bioética y Antropología Médica”, Ed Mediterráneo, pag 97-111,2003
103)Jones S, Jones B Advanced directives and implications for emergency departments. Br J Nurs, febrero-marzo; 16(4):220-3, 2007
104)Barrio Cantalejo IM, Simón Lorda P Ethical criteria for substitue decission-making in people without capacity.Rev Esp Salud Publica jul-ag.; 80(4):303-15, 2006
105) Skepes, F “Bioética: una palabra con suerte” En: Bioética y Antropología Médica, Ed Mediterráneo, pag 41-58,2003
106)Gordon NP, Shade SB. Directives are more likely among seniors asked about end of life care preferences. Arch Inter Med;159:701-4,1999
107) Byock I, Norris K, Curtis DL. Improving End Of Life Experience and Care in the Community. A Conceptual Framework. J Pain Sympton Manage;22:759-72,2001
108)Maitines Urionabarrenetxea K. Reflexiones sobre el testamento vital. Atención Primaria;31(1),2003
109) Teno JM, Hill TP, O´Connors ,eds.Advance Care Planning:Priorities for ethical and empirical research (Special Supplement) .Hasting Center Report;24(6):S1-S36, 1994
110) Singer P et al. Reconceptualizing Advance Care Planning from the Patient´s Perspective. Arch Inter Med;158:879-84,1998
111) Arendt H. Entre el pasado y el futuro. Ocho ejercicios sobre la reflexión política. Barcelona, 1996
112)Ariès Philippe, Morir en Occidente desde la Edad Media hasta la actualidad, Adriana Hidalgo editora, Buenos Aires, 2000.
113)Drane JF Aging and dying:. Medical and Ethical Considerations.Acta Bioética Cuadernos del Programa Regional de Bioética OPS /OMS;VII(1):97-107,2001
114)Gorer, G., “Death, grief and mourning”, Doubleday, Nueva York, 1963.
115)Conti D.,” Morir en la era de la técnica”, EDUCC, Córdoba, Argentina, 2004.
116)Rodríguez, H., “Mitos-ritos y simbolismos funerarios”. Estudios Etno- Antropológicos Andinos,1, IADAP, 1992.
117)Santos C;Forn M;Perez R y colab. “¿Estamos preparados los médicos de familia para ayudar a nuestros pacientes a hacer el testamento vital? Rev. calidad Asistencial;22(5):262-5,2007
ANEXO
Anexo 1
CUESTIONARIO Nº Fecha:
Entrevistador:
Nombre y apellido del entrevistado:
Sexo
M F
¿En qué mes y año nació usted? - - / 19 --
¿Cuántos años tiene? ------
¿En qué país nació usted?
Para los que no nacieron en la Argentina) ¿Cuántos años tenía cuando llegó aquí? (Bs.As.)
Para los que no nacieron en Buenos Aires ¿Cuántos años tenía cuando llegó a la Capital Federal o Conurbano ? --------
¿Fue alguna vez a la escuela?
Si No
Si asistió a la escuela. ¿Hasta qué grado/año completó?
PRIMARIOSECUNDARIO
TERCIARIO
UNIVERSITARIO
1 2 3 4 5 6 7
1 2 3 4 5
Completo
IncompletoCompleto
Incompleto¿Alguna vez ha estado casado/a o unido/a?
SI NO
¿Sigue casado/a?
SI NO
Si no sigue casado/a, ¿Usted es
Viudo/a
Separado/divorciado?
¿Ha tenido hijas o hijos nacidos vivos?
SI NO
Si ha tenido hijos nacidos vivos, ¿cuántos hijas y cuántos hijos? (pueden ser hijastros/as o hijos adoptados/as)
HIJOS
HIJAS
¿Con quién vive?
Esposo o cónyuge
Hijos/hijas/nueras/yernos/nietos
Hermanos /as
Otros familiares
Empleados
Amigos
Otros (Especificar)
¿Está trabajando en este momento? SI NO (PASE A PREGUNTA...)
Podría describir el tipo de trabajo que realiza (abierta) --------------------------------------------
¿Cuántas horas al día trabaja? --------
Si está jubilado/ a, ¿podría describir el tipo de trabajo que realizaba? (abierta)
-----------------------------------------------------------------------------------------------------------------
Para las mujeres: si es ama de casa, ¿trabajó alguna vez fuera de su casa? SI NO (PASE A PREGUNTA )
Si trabajó, ¿podría describir el tipo de trabajo que realizaba? (abierta) -----------------------------------------------------------Si no trabaja ni trabajó, ¿podría describir el tipo de trabajo que realiza o realizaba el Jefe del Hogar? ----------------------------------------------------------------------------------
¿Tiene otros ingresos? SI NO (PASE A PREGUNTA...)
Si sí, ¿cuáles?
Ayuda familiar
Pensión del exterior
Alquileres/ rentas/intereses
Subsidios/planes de ayuda
Otros (especificar)
Practica alguna religión? Cuál?
Católica
Judía
Evangélica
Otra religión
No practica
Otra
En líneas generales, cómo se siente respecto de su vida
Muy satisfecho /a
Satisfecho /a
Poco satisfecho /a
Nada satisfecho /a
¿Con quién habla acerca de los temas cotidianos?
Familiares
Amigos
Profesionales
Ninguno
Otros (especificar)
¿Tiene alguien que ayude a Ud. Y a su familia en las actividades diarias del hogar?
SI No (PASE A PREGUNTA...)
Si sí, ¿Quién?
Amigo
Vecino
Familiar directo
Familiar indirecto
Cuidador/ a (con sueldo)
Enfermero/ a (con sueldo)
Mucama (con sueldo)
Otro (Especificar)
Si la ayuda es paga ¿lo paga usted u otra persona? (quiénes)
Lo pago yo
Lo paga otra persona (especificar hijos, familiares u otros) -----------------
Si no tiene nadie que lo ayude en la actualidad, piensa que más adelante requerirá de alguien para que lo cuide?Si No No sabe
Con respecto a su estado físico, Ud. Es:
AutoVálido
Semi-dependiente
DependienteUd. tuvo algún pariente/ familiar/ amigo de una edad similar a la suya que haya estado internado en terapia intensiva en estado grave? (por ej. enfermedad pulmonar, demencia, cáncer terminal, etc.) y que haya sido sometido a alguna técnica invasiva durante dicha internación (alimentación artificial, traqueotomía, etc.)
Si No (pase a preg. )
Si sí, tuvo que tomar Ud. alguna decisión para prolongarle la vida en forma artificial?
Si NoSi sí, qué tipo de decisión tomó?
Acepté las técnicas invasivas
No aceptéPorqué tomó esa decisión? (Puede ser múltiple)
Sugerencias del médico
Sugerencias de la familia directa
Preferencias del paciente
Pensé que se iba a curar rápidamente
Por creencias religiosas
OtrasQuién cree que debe tomar las decisiones sobre qué hacer frente a una enfermedad terminal?
Médicos
Familiares
Amigos
Paciente/ Uno mismo
Otra respuesta (especificar)Supongamos que Ud, padeciera alguna enfermedad grave irreversible y debería ser sometido a tratamientos y/o técnicas invasivas para prolongar su vida, aceptaría que le pusieran:
Sonda nasogástrica (alimentación artificial) Si No
Hidratación por suero Si No
Traqueotomía Si No
Respirador
Diálisis Si No
RCP SI No
Si sí, podría comentarme las razones por las que aceptaría cada una de estas técnicas?
Técnica
Razonessonda
Suero
traqueotomía
Otra
Posibilidad de cura
Sugerencias del médico
Sugerencias de mi familia
Creencias religiosas
Otras razones
(Especificar)
En caso de rechazarlas, cuáles serían las razones?
Técnica
Razonessonda
Suero
traqueotomía
Otra
Miedo/temor/
Sufrimiento
Decisión/voluntad
Propia
Problemas legales
Creencias religiosas
Otras razones
(Especificar)
Pensaría Ud. que se debería hablar antes de padecer una enfermedad grave sobre este tema para ver qué decisión tomar?
Si No
Si sí, con quién debería hablar
Médico
Familiar
Abogado
Amigos
OtrosSi no, porqué no se debería hablar sobre este tema
Miedo/ temor
Mejor no pensar en una etapa Terminal de la vida
Imposibilidad de decidir en ese momento
Otras razonesConsidera necesario escribir/ declarar anticipadamente sus preferencias frente a una enfermedad terminal
Si No
Si sí, porqué lo haría?Para que se cumplan mis deseos/ voluntades
Para planificar mi última etapa de la vida
Para no sufrir
Otras razonesA usted le gustaría decidir qué hacer con sus bienes cuando usted no esté?
Si NoConsidera necesario escribirlo o declararlo anticipadamente ?
Si no, porqué?
Todo va a mis herederos
No tengo a quién dejarlos
Ya está escrito
Para no sufrir
Otros
A usted le gustaría decidir qué hagan con su cuerpo cuando usted no esté?Si No
Considera necesario escribirlo o declararlo anticipadamente ?
Si no, porqué?
Que decidan mis familiares
Confío en que mis familiares cumplan mis deseos
No tengo deseos de hacerlo
No sé
OtrosSe siente deprimido?
SI NOPatologías
1- Entre 1 y 3 patologías 2- Entre 4 y 6 3- Más de 6
Medicamentos
1- Entre 1 y 3 medicamentos 2- Entre 4 y 6 3- Más de 6
Qué desearía usted que hagan con su cuerpo?
Cremación
MUCHAS GRACIAS
Tierra
Nicho
Que hagan lo que quieran
Donación de órganos
No sé